Retinopatía diabética
La retinopatía diabética es un cambio en la retina que se produce a lo largo de los años en los diabéticos. Los vasos de la retina se calcifican, se pueden formar nuevos vasos que crecen en estructuras del ojo y, por lo tanto, ponen en grave peligro la visión. El sangrado también ocurre en la retinopatía diabética.
Dependiendo de la etapa, se desarrollan depósitos, nuevos vasos sanguíneos o incluso desprendimiento de retina y sangrado. La diabetes se considera la causa. Esta enfermedad suele ser responsable de la ceguera.

¿Qué tan común es la retinopatía diabética?
La retinopatía diabética suele ser responsable de la ceguera.
En realidad, es la causa más común en personas de entre 20 y 65 años.
El desarrollo es tal que la retinopatía diabética se presenta cada vez con más frecuencia. Esto se debe simplemente al hecho de que la diabetes, una enfermedad subyacente, también se está volviendo más común.
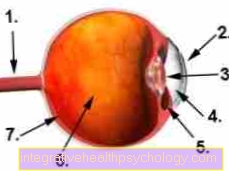
Figura globo ocular
- Nervio óptico (Nervio óptico)
- Córnea
- lente
- camara anterior
- Músculo ciliar
- Vítreo
- Retina (retina)
¿Qué tipos de retinopatía diabética existen?
Formas de retinopatía diabética:
- retinopatía no proliferativa
(proliferación: Reproducción / nueva formación, retina: retina)
La retinopatía no proliferativa se caracteriza por el hecho de que se limita principalmente a la retina. Allí se trata de los aneurismas más pequeños, manadas de algodón, sangrado y edema de retina dentro de la retina, que generalmente el médico puede descubrir en un examen con lámpara de hendidura. En la forma no proliferativa, se puede distinguir entre un estadio leve, moderado y grave. La clasificación depende de la aparición de diferentes síntomas y lesiones. La etapa se puede definir mediante la llamada regla "4-2-1". Lea a continuación lo que significa esto. - retinopatía proliferativa
(proliferación: Reproducción / nueva formación, retina: retina)
La forma no proliferativa de la enfermedad progresa y se desarrolla la retinopatía proliferativa. Aquí se forman nuevos vasos en el área del punto de salida del nervio óptico del ojo y a lo largo de los grandes arcos vasculares. Si estos vasos crecen hacia el vítreo, conducen al crecimiento de tejido conectivo. Esto tira de la retina de su base.Se produce un desprendimiento de retina debido a la tensión, que puede provocar ceguera. La retina se separa de su nutritiva superficie inferior, la coroides. También puede producirse sangrado, que ingresa al humor vítreo y deteriora la visión de forma aguda. La visión generalmente se ve comprometida en esta etapa en comparación con la etapa no proliferativa. - maculopatía diabética
(Mancha: Punto de visión más nítida = mancha amarilla)
Además, no solo la periferia de la retina puede verse afectada, sino también la mácula en el curso posterior. En esta forma de retinopatía diabética, existe un engrosamiento de la retina en el punto de visión más nítida (mácula), depósitos de lípidos y, sobre todo, retención de agua en la zona de la mácula.
Lea más sobre el tema a continuación.: Edema macular
¿Qué es la regla 4-2-1?
La regla "4-2-1" juega un papel importante en la determinación del estadio de la retinopatía no proliferativa. Esta forma de retinopatía se divide en leve, moderada y grave. La forma grave se define por la aparición de al menos una de las siguientes tres lesiones:
1. Al menos 20 microaneurismas por cuadrante en los 4 cuadrantes.
2. Venas como perlas en al menos 2 cuadrantes.
3. Anomalías microvasculares intrarretinianas (IRMA) en al menos 1 cuadrante.
Así, la regla “4-2-1” describe el número de cuadrantes que debe afectar la lesión para que la retinopatía no proliferativa se clasifique en la forma grave.
Cómo reconocer la retinopatía diabética
¿Cuáles son los síntomas de la retinopatía diabética?
Cuanto más ha progresado la retinopatía diabética, más se deteriora la visión.
La visión también depende del tipo de enfermedad (prolífera / no proliferativa). Si hay una acumulación de líquido en la mácula (Edema macular) antes, la visión se deteriora. En cualquier caso, los procesos que tienen lugar en la mácula (mancha amarilla) jugar
Los depósitos de lípidos (depósitos de grasa) también interfieren con la visión. Los pacientes experimentan visión borrosa o distorsionada o puntos ciegos.
¿Cómo se diagnostica la retinopatía diabética?
Al reflejar el fondo del ojo, el oftalmólogo reconoce los cambios en la retina. Para tener una mejor visión del ojo, se administran gotas que dilatan la pupila. Esta es una buena forma de mirar a los ojos.
Otro método para hacer un diagnóstico es el llamado FAG (Angiografía de fluorescencia). Al paciente se le administra un tinte a través de la vena (sin agente de contraste), que se distribuye rápidamente en los vasos sanguíneos del cuerpo, incluso en el ojo.
Se toman fotos de los vasos en diferentes etapas para que se pueda ver si un vaso está dilatado o gotea y el tinte se está escapando. La pupila también debe estar dilatada para este examen.
Tratamiento de la retinopatía diabética
¿Cómo se trata la retinopatía diabética?
La base de la terapia es el tratamiento exitoso de la diabetes mellitus, una enfermedad subyacente. La presión arterial también debe estar bien ajustada.
UNA medicamento la retinopatía diabética no existe. Sin embargo, existen medicamentos disponibles para detener el crecimiento de los vasos sanguíneos.
Utilizando la Láseres Los vasos se pueden cerrar para evitar un crecimiento excesivo. Este tratamiento se puede aplicar a un área extensa de la retina. Como regla general, la visión no se ve demasiado influenciada, ya que quedan intactas suficientes áreas. Sin embargo, pueden surgir restricciones del campo visual como efectos secundarios. La visión del color y la adaptación a la oscuridad también se ven afectadas.
Otra terapia es la Eliminación de vítreo Se utiliza principalmente para desprendimientos de retina. Los vasos que han crecido en el humor vítreo atraen el tejido conectivo y esto crea un tirón en la retina. Puede llegar al desapego.
Para volver a unir la retina, no solo se debe eliminar el vítreo, sino que se debe llenar el ojo con gas o aceite. Solo un relleno de este tipo asegura que la retina se presione y pueda crecer junta nuevamente.
Terapia con láser
El tratamiento con láser es particularmente adecuado para la forma proliferativa y grave de retinopatía no proliferativa. La aplicación del láser destruye las áreas de la retina con suministro insuficiente por medio de la coagulación, y esto también reduce el estímulo de crecimiento para la formación de nuevos vasos.
En el caso de lesiones de gran tamaño, el tratamiento se realiza en toda la retina y por tanto se realiza en varias sesiones. Los riesgos del tratamiento con láser son la visión nocturna deteriorada y el campo visual reducido.
Prevención de la retinopatía diabética
¿Cómo se puede prevenir la retinopatía diabética?
Para detectar la retinopatía diabética en una etapa temprana, las revisiones periódicas por parte de un oftalmólogo deben ser una prioridad en el caso de diabetes conocida. Como paciente, acuda al oftalmólogo rápidamente en caso de cambios o el desarrollo de problemas de visión. La mayoría de las veces, los cambios en la retina ya han progresado. Por lo tanto, los pacientes con diabetes (diabetes mellitus) deben consultar a un médico antes de que aparezcan los problemas de visión. Simplemente comprométase a una visita al oftalmólogo por año y, si es posible, no omita ninguna.
La profilaxis depende del tipo de diabetes presente. Los diabéticos tipo 1 deben controlarse anualmente a partir de los 5 años posteriores al inicio de la enfermedad, e incluso cada trimestre después de los 10 años de diabetes. Los diabéticos tipo 2 (en su mayoría personas mayores) también deben ser examinados con regularidad, pero a intervalos más cortos.
Un tipo de profilaxis es la inyección de anticuerpos contra los factores de crecimiento, que tienen como objetivo detener el crecimiento de los vasos y se aplican directamente en el ojo.
- El riesgo de retinopatía se puede reducir de manera significativa mediante el ajuste óptimo del azúcar en sangre y la presión arterial. Se recomienda una reducción permanente de la HbA1c por debajo del 7% y la presión arterial a 140/80 mmHg.
- Además, se debe reducir la obesidad, los niveles elevados de lípidos en sangre y el tabaquismo.
¿Qué causa la retinopatía diabética?
Como sugiere el nombre, la causa de la retinopatía diabética radica en la presencia de la diabetes, una enfermedad subyacente. Esto daña los ya pequeños vasos del ojo.
Esto conduce a una esclerosis temprana (algún tipo de calcificación) de los vasos, lo que puede provocar oclusiones vasculares. Si se cierra un vaso, la retina ya no puede recibir sangre y, por lo tanto, ya no puede nutrirse. El ojo intenta compensar este hecho estimulando un mayor crecimiento vascular.
Los afectados con retinopatía diabética tienen visión borrosa y borrosa. Según las áreas de la retina afectadas, los síntomas varían en gravedad. ¿Es la mácula (mancha amarilla = el punto de visión más nítida), existe riesgo de ceguera. El diagnóstico lo realiza el oftalmólogo mediante un fondo de ojo no invasivo. Para poder decir con más precisión sobre la etapa de la enfermedad, generalmente es necesario un examen con tinte de la retina. La terapia es difícil. Los vasos recién desarrollados pueden obliterarse con un láser, pero solo si no están en la mácula (mancha amarilla) ven a descansar. Si se desprende la retina (ver también nuestro tema de desprendimiento de retina), se debe volver a unir mediante una operación (¡el láser es inútil aquí!).
No existe una terapia con medicamentos para la retinopatía diabética.
¿Cuáles son los factores de riesgo típicos?
Los factores de riesgo típicos de la retinopatía diabética son, como sugiere el nombre, factores que son particularmente comunes en los diabéticos.
- Esto incluye, en particular, el nivel de azúcar en sangre mal controlado que se ha elevado durante mucho tiempo. El azúcar se deposita en grandes moléculas en las paredes de los vasos. Hay daños en los vasos pequeños en particular, una llamada microangiopatía, que afecta principalmente a la retina.
- Otros riesgos para el desarrollo de retinopatía diabética son aumento de la presión arterial (hipertensión), tabaquismo, aumento de los niveles de lípidos en sangre y cambios hormonales durante el embarazo.
Evolución de la retinopatía diabética
¿Cuál es el curso y el pronóstico de la retinopatía diabética?
La retinopatía diabética permanece sin síntomas durante mucho tiempo y, por lo tanto, el paciente la reconoce muy tarde. En la mayoría de los casos, la enfermedad se descubre de manera incidental mediante exámenes oftalmológicos como parte de los controles de diabetes.
- Pueden aparecer síntomas iniciales para ambas formas de retinopatía Deterioro de la visión, visión borrosa o hemorragia vítrea ser.
- La retinopatía es una enfermedad crónica e incurable que, si se trata mal o demasiado tarde, conduce inevitablemente a la ceguera, lo que conlleva enormes restricciones en la vida cotidiana. Las células nerviosas muertas de la retina se destruyen y no se pueden regenerar.
- Además, pueden ocurrir numerosas complicaciones con el aumento de la retinopatía, como aumento de la presión intraocular y desprendimiento de retina.
Lea también: Estrella verde
El tratamiento temprano y eficaz puede reducir la progresión de la enfermedad y las posibles complicaciones. Sin embargo, el método de tratamiento más importante es la prevención temprana y la reducción de posibles factores de riesgo.